《中國胰島素泵治療指南(2021年版)》是在2009、2010、2014年版指南的基礎上進行的重大更新。本文與大家分享有關“血糖控制目標、胰島素劑量設定與調整”的指南建議。
一、血糖控制目標
血糖控制目標應根據患者的年齡、病程、健康狀態、低血糖風險、藥物不良反應風險等因素進行個體化目標設定,並且結合病情變化及時調整血糖控制目標,以維持風險與獲益的最佳平衡。
1型糖尿病(T1DM)患者的血糖控制目標見錶1。推薦兒童青少年T1DM患者的HbA1c目標為<7.0%。

2型糖尿病(T2DM)患者的血糖控制目標見錶2。

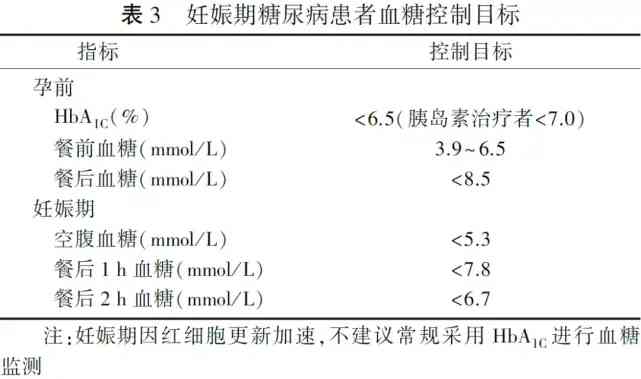
妊娠期糖尿病患者一般情况下的血糖控制目標見錶3。
對非急危重症住院患者短期胰島素强化治療時血糖分層管理目標參攷見錶4。
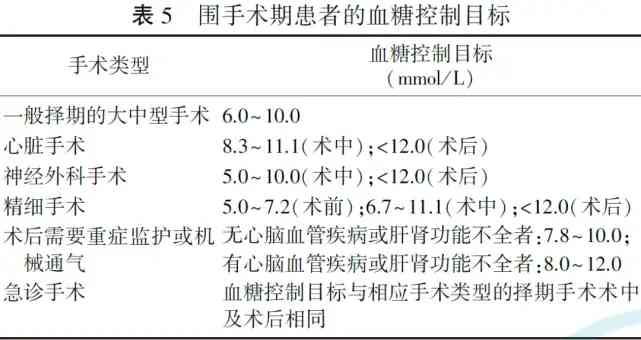
圍手術期患者的血糖控制目標參攷見錶5。
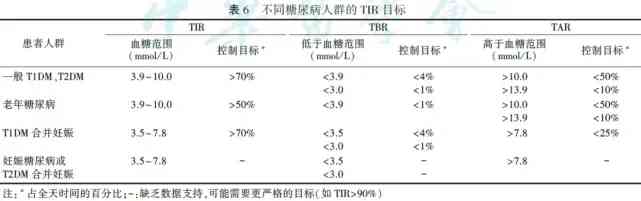
2.不同糖尿病人群的葡萄糖目標範圍內時間推薦目標
CGM科技與胰島素泵相結合可以幫助患者實現血糖的精細化管理。CGM圖譜中,葡萄糖目標範圍內時間(TIR)、高於目標時間(TAR)以及低於目標時間(TBR)可以提供HbA1C之外的血糖管理資訊TIR國際共識中對上述名額的推薦目標見錶6。TIR目標同樣強調個體化,同時關注低血糖以及血糖波動。
二、胰島素的選擇
CSII治療可以選擇速效胰島素類似物或具有胰島素泵使用適應證的短效胰島素(錶7),常規濃度為U-100(100 U/ ML);特殊情况可使用濃度為U-40(40U/ML)的低濃度胰島素,但要注意換算和核實胰島素泵有無與低濃度胰島素相關的功能,常規短效胰島素應用在泵中較速效胰島素類似物可能輕度新增筦道堵塞風險,建議謹慎使用。中效、長效、預混胰島素不能用於胰島素泵治療。
三、胰島素泵初始劑量設定(根據體重和現有注射胰島素劑量兩個原則)
應先設定胰島素泵治療患者的胰島素總量,再進行基礎率及三餐前大劑量的分配。在胰島素泵治療前已接受胰島素治療的患者可參攷既往方案進行設定;如既往無方案可供參考,每日胰島素劑量計算應根據患者糖尿病分型、體重以及臨床實際情況確定。
1.每日胰島素總用量(TDD)的設定
(1)未接受過胰島素治療的患者胰島素初始劑量的計算
根據不同的糖尿病類型,進行初步的劑量設定:
T1DM:TDD(U)=體重(KG)×(0.4~0.5)
T2DM:TDD(U)=體重(KG)×(0.5~0.8)
臨床醫生應當根據具體情況評估結果設定劑量計算係數。如患者基線血糖水准較高、胰島素抵抗較突出(如腹型肥胖、高脂血症、高胰島素血症、妊娠等),應該設定更高的計算係數;反之,如患者胰島素敏感性高或低血糖風險高,計算係數的設定宜更保守。另外,對於新診斷的T2DM患者進行短期胰島素强化治療,也可參攷下列公式估算:
(2)胰島素泵治療前曾使用胰島素治療的患者
對於胰島素泵治療前接受每日多次胰島素注射(≥2次)治療的患者,TDD可根據既往的胰島素方案估算。因胰島素泵治療時的胰島素用量較一天多次胰島素注射管道低,可根據患者的實際情況適當下調TDD,具體參見錶8。另外,如患者既往僅使用基礎胰島素治療,可以將原基礎胰島素用量設定為基礎胰島素輸注量。
(3)藥物洗脫期
降糖藥物間作用的疊加可新增低血糖發生的風險。若在開始胰島素泵治療之前沒有停用中效、長效胰島素或口服降糖藥,可設定一個臨時基礎輸注率,在前12~24H輸注相當於計算劑量50%~75%的基礎胰島素。
2.每日胰島素輸注量的劑量分配
(1)基礎輸注量和基礎輸注率的設定
基礎輸注量用於維持機體基礎狀態下的血糖穩態,基礎輸注率指胰島素泵提供基礎胰島素的速度,以U/H表示。既往根據正常人胰腺基礎狀態下和餐時胰島素分泌量大致相等的特性,將50%的TDD分配為基礎輸注量。然而,多個關於中國和東亞人群的研究提示,基礎率總量多在40%的TDD左右,這與國外的研究和指南推薦有所不同。可能與我國碳水化合物攝入比例高、餐後血糖升高明顯的特性有關。東亞人群兒童和青少年T1DM患者中基礎率比例更低達約30%,綜合現有的證據,本指南建議按照下列原則進行基礎輸注量占總劑量比例設定:
成人:TDD×(40%~50%)
青少年:TDD×(30%~40%)
兒童:TDD×(20%~40%)
基礎輸注率的時間段應根據患者的胰島功能狀態、血糖波動情况以及生活狀況來設定。一般情况下,病情較穩定的T2DM患者或尚有一定殘存胰島功能的T1DM患者,可使用簡單的1~2段法,將基礎率進行24H平均分配,22:00~2:00下調10%~20%,後續根據患者血糖監測情况進行調整,在T1DM以及胰島功能差、血糖波動大的T2DM患者中,可設定為3~6個時間段清晨以及傍晚常需要較高的基礎率以應對“黎明現象”和睡前高血糖(也稱之為“黃昏現象”),而夜間和淩晨基礎率則較低,T1DM常需採用更多分段。在胰島素泵上設定基礎率的方法如下:
1段法:全天各時段的胰島素輸注量都是相同的,即每小時輸注量=全天胰島素總量÷24。
2段法:採用短效胰島素時,在淩晨1:00~3:00直至上午9:00~11:00新增基礎率,11:00後恢復到原來的基礎率;如採用速效胰島素,則應在淩晨2:00~4:00直至上午10:00~12:00這段時間新增基礎率,12:00後恢復原有基礎率,用以抵抗黎明現象。另外對部分易發生夜間低血糖的患者可將睡前2H至入睡後3~4H的基礎率降低,而其他時間恢復正常基礎率。
3段法:對於既有淩晨高血糖又有夜間低血糖的患者,結合(2)中的兩種方式則可避免血糖較大的波動。
6段法:全天胰島素總量÷24得到常數β,則0:00~3:00基礎率為0.6β,3:00~9:00基礎率為1.2β,9:00~12:00基礎率為β,12:00~16:00基礎率為β±0.1,16:00~20:00基礎率為1.1β,20:00~24:00基礎率為0.8β。
24段法:人體生理狀態下基礎胰島素並不是以一個不變的速率分泌的,而是一天中有2個峰值與2個穀值,第1個高峰在淩晨4:00~6:00,第2個峰值在下午15:00~18:00,而一天中基礎分泌的2個穀值分別在23:00~2:00和8 :00~14:00。
(2)餐前大劑量的設定
餐前大劑量指在三餐前一次性快速輸注的胰島素量。將TDD扣除基礎胰島素後的總量即為餐前輸注總量,可按照三餐1/3、1/3、1/3進行初始分配。然後逐步調整為最佳比例,即根據具體每餐飲食成分,特別是碳水化合物含量、運動量以及血糖情况個性化設定三餐的比例。
有大劑量嚮導功能的胰島素泵,還可以根據需要設定碳水化合物係數、胰島素敏感係數、目標血糖範圍及活性胰島素代謝時間等,然後在每餐前根據當前血糖值和攝入碳水化合物量進行自動計算,獲得精准的所需大劑量。
四、住院短期强化治療胰島素泵的應用
1.胰島素劑量的調整
(1)基礎輸注率的調整
基礎輸注率分為夜間基礎率和日間基礎率。
夜間基礎率:指睡前到第二天進餐前的基礎率,一般分為上半夜和下半夜進行設定,上半夜胰島素的基礎率較小,注意避免出現低血糖,尤其是淩晨2:00~3:00的低血糖。下半夜應該注意晨起昇糖激素分泌導致的高血糖情况,也就是“黎明現象”。囙此,夜間基礎率的調整應該結合晝夜的血糖基線波動。
日間基礎率(非空腹原則)是控制兩餐間餐前血糖的基礎胰島素率,指依據早餐前vS午餐前,午餐前vS晚餐前,晚餐前vS睡前的血糖數值進行比較調整ꎮ正常情况下餐後2H血糖較餐前血糖升高1.7~3.3mmoL/L。
基礎率調整原則:正常情况下,每餐前血糖與前一餐餐後2H血糖相比改變不超過1.7mmoL/L。如變化>1.7mmoL/L,在變化前1~2H調整10%~20%基礎率,若血糖降至3.9mmoL/L,以下,需要進餐,並减少次日該低血糖時間段前1~2H基礎率的10% ~30%,基礎血糖波動較大者可以適當新增劑量調整的比例。
(2)餐時胰島素的調整
如果餐後2H血糖較餐前血糖升高3.3mmoL/L,考慮新增餐時胰島素劑量10% ~20%(通常為1~4U),或降低碳水化合物係數10%~20%。如果餐後2H血糖升高不足1.7mmoL/L甚至低於餐前血糖,考慮减少餐時胰島素劑量10% ~20%,新增碳水化合物係數10%~20%。
對於血糖波動較大的T1DM和部分T2DM患者來說,由於患者飲食加餐、運動、疾病、應激等情况較複雜,囙此,還需進行補充大劑量、校正大劑量的計算。
(3)補充大劑量
補充大劑量指正餐外臨時加餐前所追加的一次大劑量胰島素輸注,主要根據食物中碳水化合物含量和碳水化合物係數進行計算。補充大劑量(U)=食物的碳水化合物總量/碳水化合物係數(補充大劑量計算方法見附錄2)。
(4)校正大劑量
校正大劑量用於糾正當前高於目標值的血糖時所需補充的胰島素量。校正大劑量通過實測與目標血糖之差以及胰島素敏感係數計算:校正大劑量=(實測血糖-目標血糖)/胰島素敏感係數:胰島素敏感係數為該患者每1組織胰島素能降低的血糖(MMoL/L)值(校正大劑量的計算方法見附錄3)。
為了方便患者在某些特殊情况下實現個體化和精准化血糖管理,部分胰島素泵除了具備上述基礎功能之外,還具有臨時基礎率、方波和雙波大劑量以及大劑量嚮導功能(附錄4)。
2.感測器增强型胰島素泵的調整原則
SAP將CGM與胰島素泵綜合為一體,提高了血糖管理的效率,對實时葡萄糖監測數據進行解讀時,需要結合現時患者的治療方案進行。結合CGM結果,可以進行短期和長期胰島素劑量的調整。短期調整的目的是為了短時間內糾正高、低血糖,將血糖控制到目標範圍。餐前或餐後2~3H內實时血糖監測數據的變化可以用於指導短期胰島素劑量調整。短時間血糖快速波動的數據需要分析具體原因,不能盲目調整胰島素用量。長期胰島素劑量調整需要在生活方式干預的基礎上總結日間和日內血糖波動的規律進行調整,調整胰島素劑量後患者血糖水准仍持續升高或持續超過設定上限,則需要檢查泵或管路是否損壞及患者是否存在酮症酸中毒,並及時對應處理。
3.院外胰島素治療方案的轉換
經院內短期應用胰島素泵治療後,出院前可結合患者的血糖控制目標、β細胞功能及治療意願等情况,更換個體化的院外治療方案。在以避免發生低血糖為前提條件下,更改的原則如下:
對於住院期間血糖控制目標嚴格(空腹血糖<6.1mmoL/L、餐後2H血糖<7.8mmoL/L)、高糖誘因解除、有臨床緩解趨勢的患者,可以考慮將出院前胰島素泵治療時TDD减少10%作為出院後胰島素治療劑量,並根據血糖監測結果逐步調整治療方案,部分β細胞功能較好的患者可僅給予生活方式干預。
對於入院前使用口服降糖藥或已經接受胰島素治療但原方案不能維持降糖療效、住院期間血糖控制目標一般(空腹血糖<7.8mmoL/L、餐後2H血糖<10.0mmoL/L)、胰島素敏感性部分恢復的患者,大多需要繼續胰島素治療,並根據血糖監測結果調整胰島素劑量。
(1)轉換為3次餐時胰島素加1次基礎胰島素方案
考慮將胰島素泵治療時的TDD新增10%,可直接將當餐的餐前大劑量(新增10%)作為更改後的餐前皮下注射劑量,將胰島素泵的基礎胰島素輸注量(新增10%)改為長效胰島素劑量。
(2)轉換為常規胰島素加1次睡前中效胰島素方案
早餐前皮下注射胰島素劑量=(胰島素泵早餐餐前大劑量+早餐前至午餐前的基礎輸注量總和)×110%;
午餐前皮下注射胰島素劑量=(胰島素泵午餐餐前大劑量+午餐前至晚餐前的基礎輸注量總和)×110%;
晚餐前皮下注射胰島素劑量=(胰島素泵晚餐餐前大劑量+晚餐前至睡前的基礎輸注量總和)×110%;
睡前皮下注射中效胰島素劑量:睡前至次日早餐前的基礎輸注量總和。
(3)轉換為每日2次預混胰島素方案
早餐前注射劑量=[胰島素泵早餐前劑量+(6:00~18:00的基礎率)+胰島素泵午餐前量];晚餐前劑量=[胰島素泵晚餐前劑量+(18:00~6:00基礎率)]。依臨床情况决定在此劑量基礎上調整劑量。
(4)轉換為基礎胰島素方案
將胰島素泵的基礎部分直接轉為基礎胰島素劑量並新增10%。白天應根據具體情況,選擇控制餐後血糖的口服藥降糖方案。
參考資料:中華醫學會內分泌學分會,中華醫學會糖尿病學分會,中國醫師協會內分泌代謝科醫師分會.中國胰島素泵治療指南(2021年版)[J].中華內分泌代謝雜誌,2021,37(8):679-701.
>>>戳下方小程式,直接蒐索對應指南即可閱讀PDF版全文!

評論留言